15228 0
Влагалищное исследование беременной проводится па кушетке или на гинекологическом кресле при соблюдении асептики и антисептики. Ноги беременной согнуты в тазобедренных и коленных суставах и разведены.
Обязательно выполняют при поступлении в родильный дом и при отхождении околоплодных вод. Помимо этого, по показаниям.
Наружные половые органы обрабатывают раствором марганца или фурациллина или 5% раствором йода. Руки моются водой с мылом щеткой, затем 0,5%-ным раствором хлоргексидина или другого раствора антисептика.
1. Осмотр наружных половых органов. Определяют высоту промежности, отсутствие или наличие гнойников, сосудистых или иных опухолей, обезображивающих рубцов или других патологических состояний, которые могли бы осложнить роды или послеродовый период.
2. Влагалищное исследование. Производится двумя пальцами, введенными во влагалище после разведения половых губ пальцами другой руки (рис. 1). Определяют следующее:
Рис. 1. Бимануальное исследование беременной
а) состояние мышц, поднимающих задний проход - степень их развития, напрягаются ли во время схватки или потуги, реакция на их раздражение;
б) состояние влагалища - широкое, узкое, короткое, нет ли перегородки или каких-либо образовании и др.;
в) состояние шейки матки - форма шейки сохранена, укорочена, сглажена; раскрытие маточного зева - нет, есть; зев проходим для одного, двух или большего количества пальцев; края зева толстые, тонкие, растяжимые, не растяжимые; не определятся ли в пределах зева петля пуповины, плацентарная ткань, мелкие части плода и пр.;
г) состояние плодного пузыря - цел, отсутствует (вскрыт); при целости плодного пузыря - его состояние вне и во время схваток: хорошо выражен, наливается только во время схваток, остается налитым и вне схваток, чрезмерно напряжен, слаб или вовсе не наливается во время схваток (плоский пузырь) и др.;
д) состояние предлежащей части: что предлежит головка, ягодицы, где находится предлежащая часть, роднички, швы, их расположение по отношению к крестцу или лону (рис. 2, а-е);
Рис. 2. Соотношение головки плода с малым тазом роженицы по мере продвижения в родовых путях.
а - над входом в малый таз;
б - прижата ко входу в малый таз;
в - малым сегментом во входе в малый таз;
г - большим сегментом во входе в малый таз;
д - в полости малого таза;
е - в выходе малого таза
1. Головка над входом в малый таз. Таз свободен, головка стоит высоко, она не препятствует ощупыванию безымянной линии таза, мыса; стреловидный шов находится в поперечном размере на одинаковом расстоянии от симфиза и мыса, большой и малый роднички - на одном уровне.
2. Головка во входе в малый таз малым сегментом. Крестцовая впадина свободна, к мысу можно подойти согнутым пальцем (если он достижим). Внутренняя поверхность симфиза доступна исследованию, малый родничок ниже большого. Стреловидный шов стоит в слегка косом размере
3. Головка во входе и малый таз большим сегментом . Головка занимает верхнюю треть симфиза и крестца. Мыс недостижим, седалищные ости прощупываются легко. Головка согнута, малый родничок ниже большого, стреловидный шов находится в одном из косых размеров.
4. Головка в широкой части малого таза. Головка наибольшей окружностью прошла плоскость широкой части малого таза. Две трети внутренней поверхности лонного сочленения и верхняя половина крестцовой впадины заняты головкой. Свободно прощупываются IV и V крестцовые позвонки и седалищные ости. Стреловидный шов стоит в одном из косых размеров, малый родничок ниже большого.
5. Головка в узкой части малого таза. Две верхние трети крестцовой впадины и вся внутренняя поверхность лонного сочленения заняты головкой. Седалищные ости достигаются с трудом. Головка находится близко ко дну таза, внутренний поворот ее еще не закончен, стреловидный шов находится в одном из косых размеров, близко к прямому. Малый родничок у лона ниже большого.
6. Головка в выходе таза . Крестцовая впадина полностью заполнена головкой, седалищные ости не определяются, стреловидный шов стоит в прямом размере выхода из малого газа. Малый родничок у лона ниже большого.
е) состояние рельефа костного таза - нет ли патологического выступання костей (экзостозов); характеризуют состояние внутренней поверхности лона и крестцовой впадины, измеряют диагональную конъюгату.
ж) характер выделений из влагалища - количество, цвет, запах и др.
з) перед выведением руки обрабатывается влагалище 30-50 мл теплого раствора риванола или фурацилина (1:5000).
Под ред. К.В. Воронина
Предлежание, при котором над входом в малый таз находятся ягодицы или ножки плода, называют тазовым.
КОД ПО МКБ-10
O32.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Частота возникновения тазовых предлежаний варьирует в пределах 2,7–5,4%.
КЛАССИФИКАЦИЯ
Различают чистое ягодичное предлежание (рис. 52-10), смешанное ягодичное предлежание (рис. 52-11), а такженожные предлежания (полное и неполное). В редких случаях возникает разновидность ножного предлежания -коленное предлежание.
Наиболее часто встречается чисто ягодичное предлежание (63,2–68%), реже - смешанное ягодичное (20,6–23,4%) иножное (11,4–13,4%). Нередко в родах происходит переход одного типа тазового предлежания в другой. Полное инеполное тазовое может перейти в полное ножное в трети случаев, что ухудшает прогноз и служит показанием дляКС.
Рис. 52-10. Неполное (чистое) ягодичное предлежание.

Рис. 52-11. Смешанное (ягодично-ножное, полное) ягодичное предлежание: предлежат ягодицы и обе ножки.
Чистое ягодичное предлежание чаще отмечают у первородящих, смешанное ягодичное и ножное - уповторнородящих женщин. Тазовое предлежание у повторнородящих возникает примерно в 2 раза чаще, чем упервородящих.
ЭТИОЛОГИЯ
Возникновению тазовых предлежаний способствуют следующие факторы:
·Органические причины:
- сужение таза, аномальная форма таза;
- пороки развития матки;
- чрезмерная или ограниченная подвижность плода при многоводии, маловодии, многоплодии;
- миоматозные узлы в нижнем сегменте матки, опухоли придатков матки;
- предлежание плаценты;
- пороки развития плода (анэнцефалия, гидроцефалия).
·Функциональные причины - дискоординация родовой деятельности, приводящая к перераспределению тонусамиометрия между дном, телом и нижним сегментом матки. Крупная плотная часть плода (головка) отталкивается отвхода в таз и плод переворачивается.
Наиболее частые причины тазового предлежания - недоношенность (20,6%), многоплодие (13,1%), большое числородов в анамнезе (4,1%) и узкий таз (1,5%). Заслуживает внимания теория «привычного тазового предлежания»,частота которого, по данным ряда авторов, составляет 10–22%.
Значительную частоту тазовых предлежаний при преждевременных родах объясняют несоразмерностью величиныплода и ёмкостью полости матки. По мере увеличения массы тела плода частота тазовых предлежаний снижается.
Предполагают, что предлежание зависит также от зрелости вестибулярного аппарата плода.
У многорожавших женщин часто возникает дряблость передней брюшной стенки и неполноценность мускулатурыматки, обусловленная нейротрофическими и структурно-анатомическими изменениями в матке.
КЛИНИЧЕСКАЯ КАРТИНА
Тазовые предлежания выявляют при наружном и влагалищном исследовании по следующим признакам.
·Высокое стояние дна матки, связанное с расположением тазового конца плода над входом в таз.
·При пальпации живота беременной определяют, что головка плода (округлое плотное баллотирующее образование)расположена в дне матки, а ягодицы (крупная, неправильной формы, не баллотирующая предлежащая часть) - надвходом в таз.
·Сердцебиение плода выслушивают на уровне пупка или выше.
·Данные влагалищного исследования во время родов:
--- при ягодичном предлежании предлежащая часть мягкая, можно прощупать щель между ягодицами, крестец,половые органы плода;
--- при чистом ягодичном предлежании можно найти паховый сгиб;
--- при смешанном ягодичном предлежании рядом с ягодицами прощупывают стопу, при пальпации крестца уточняютпозицию и вид;
--- при ножных предлежаниях, чтобы ошибочно не принять ножку за выпавшую ручку, следует помнить отличительныепризнаки конечностей плода:
– у ножки есть пяточная кость, пальцы ровные, короткие, большой палец не отставлен, его нельзя прижать к подошвев отличие от большого пальца ручки, легко прижимающегося к ладони;
– с ручкой можно «поздороваться»;
– колено отличают от локтя по подвижному надколеннику;
– стопа переходит в голень под прямым углом.
---по расположению подколенной ямки можно определить позицию плода. При первой позиции подколенная ямкаобращена влево, при второй - вправо.
·При УЗИ легко выявляют тазовое предлежание.
Характер предлежания плода окончательно формируется к 34–36-й неделе беременности. Тазовое предлежание,диагностируемое до 28-й недели беременности, не требует лечения, достаточно динамического наблюдения. Поворотна голову происходит спонтанно до родов у 70% повторнобеременных с тазовым предлежанием и у 30%первобеременных женщин. Диагноз тазового предлежания следует установить до 32–34-й недели на основанииданных наружного и внутреннего акушерского исследования.
ДИАГНОСТИКА
Из дополнительных методов исследования можно использовать ЭКГ плода, УЗИ. При ЭКГ желудочковой комплексQRS плода обращён книзу (а не кверху, как при головном предлежании). Данные ЭКГ и кардиомониторированияпозволяют также судить о состоянии плода и диагностировать патологию пуповины (обвитие, прижатие и др.).
Наиболее информативно проведение УЗИ, позволяющее определить не только предлежание и размеры плода, но ивыраженные аномалии развития (анэнцефалия, гидроцефалия), локализацию плаценты. Очень важно установить видтазового предлежания, проследить расположение нижних конечностей при ягодичном предлежании, определить,согнута головка или разогнута, каково расположение пуповины.
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА
·Беременность 39–40 нед. Крупный плод. Чистое ягодичное предлежание.
·Первый период родов. Смешанное ягодичноножное предлежание плода. Первичная слабость родовой деятельности.
·Второй период родов. Чистое ягодичное предлежание плода.
ТЕЧЕНИЕ БЕРЕМЕННОСТИ И РОДОВ
При тазовом предлежании плода в 2–2,5 раза чаще, чем при головном, обнаруживают ВПР плода, происходятпреждевременные роды. Значительное количество родов (35–40%) в тазовом предлежании наступают при срокебеременности менее 34 нед.
Роды при тазовом предлежании плода существенно разнятся с таковыми при головном предлежании. Основное отличие - высокая ПС, превышающая смертность детей при родах в головном предлежании в 4–5 раз. При родоразрешении через естественные родовые пути у первородящих женщин с тазовым предлежанием плода ПС повышена в 9 раз.
В первом периоде родов в 2–2,5 раза чаще, чем при головном предлежании, возникает преждевременное излитие ОВ, слабость родовой деятельности, выпадение пуповины, гипоксия плода. Во время родов в тазовом предлежании высока опасность выпадения пуповины, встречающегося в 3,5% случаев.
Врач, ведущий роды, должен помнить, что при тазовых предлежаниях плода возможны осложнения с неблагополучными последствиями как для плода (интранатальная гипоксия, черепномозговая травма с кровоизлиянием в мозг), так и для матери (затяжные роды, травмы родовых путей, послеродовые септические заболевания).
Период изгнания плода при тазовых предлежаниях может начаться при неполном открытии маточного зева, что объясняется меньшими размерами тазового конца плода (особенно при ножных предлежаниях) по сравнению с головкой. При прохождении плечевого пояса плода и головки через родовой канал при неполном раскрытии могут возникнуть разрывы или спастическое сокращение шейки матки, задерживающее рождение головки. Нередко происходит запрокидывание ручек, требующее определённых врачебных манипуляций (выведение запрокинутых ручек).
При прохождении головки по родовому каналу наиболее ответственный момент - прижатие пуповины к стенкам малого таза. При задержке рождения головки высок риск асфиксии и смерти плода.
В настоящее время убедительно показано, что ПС при тазовом предлежании существенно возрастает при родах крупным или маловесным плодом.
Развитие слабости родовой деятельности при тазовом предлежании - неблагоприятный для плода прогностический признак. Использование для стимуляции родовой деятельности окситоцина или ПГ опасно, так как может спровоцировать развитие дополнительных осложнений (нарушение маточноплацентарного кровообращения).
Наиболее опасное осложнение при извлечении плода - чрезмерное разгибание головки, вследствие чего возникают кровоизлияния в мозжечок, субдуральные гематомы, травмы шейного отдела спинного мозга и разрывы мозжечкового намёта. Вмешательства при тазовом предлежании (экстракция, классическое ручное пособие, пособия при чистом ягодичном предлежании) у некоторых рожениц невозможно выполнить без травмы шейного отдела позвоночника плода, что резко снижает ценность использования указанных пособий.
МЕХАНИЗМ РОДОВ ПРИ ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ
Первый момент - внутренний поворот ягодиц. Он начинается при переходе ягодиц из широкой части полости таза в узкую и происходит таким образом, что в выходе таза поперечный размер ягодиц стоит в прямом размере таза, передняя ягодица подходит под лонную дугу, а задняя установлена над копчиком. При этом туловище плода совершает незначительное боковое сгибание выпуклостью вниз в соответствии с изгибом оси таза.
Второй момент - боковое сгибание поясничной части позвоночника плода. Дальнейшее поступательное движение плода приводит к большему боковому сгибанию позвоночника плода. При этом задняя ягодица выкатывается над промежностью и вслед за ней из-под лонного сочленения окончательно выходит передняя ягодица (рис. 52-12). В это время плечики вступают своим поперечным размером в тот из косых размеров входа в таз, через который прошли и ягодицы. Туловище при этом поворачивается несколько кпереди.

Рис.52-12. Ягодичное предлежание, прорезывание ягодиц.
Третий момент - внутренний поворот плечиков и связанный с этим наружный поворот туловища. Этот поворот завершается установлением плечиков в прямом размере выхода. При этом переднее плечико плода подходит под лонную дугу, а заднее устанавливается впереди копчика над промежностью.
Четвёртый момент - боковое сгибание шейногрудной части позвоночника. В этот момент происходит рождение плечевого пояса и ручек.
Пятый момент - внутренний поворот головки. Головка вступает малым косым размером в косой размер входа в таз, противоположный тому, в котором проходили плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате которого стреловидный шов оказывается в прямом размере выхода, а подзатылочная ямка - под лонным сочленением.
Шестой момент - сгибание головки и её прорезывание: над промежностью последовательно выкатываются подбородок, рот, нос, лоб и темя плода.
Прорезывается головка малым косым размером, как и при затылочном предлежании. Реже происходит прорезывание головки подзатылочно-лобным размером, что приводит к сильному растяжению и разрыву промежности.
Механизм родов при ножных предлежаниях отличается тем, что первыми из половой щели вместо ягодиц показываются ножки (при полном ножном предлежании) или ножка (при неполном ножном предлежании). В последнем случае разогнутой (предлежащей) ножкой бывает, как правило, передняя. Родовая опухоль при ягодичных предлежаниях расположена на ягодицах (при первой позиции - на левой ягодице, при второй - на правой), при ножных - на ножках, которые от этого становятся отёчными и сине-багровыми. Часто родовая опухоль переходит с ягодиц на наружные половые органы плода, что выглядит как отёк мошонки или половых губ.
ТАКТИКА ВЕДЕНИЯ БЕРЕМЕННОСТИ
В женской консультации:
·После подтверждения тазового предлежания на сроке 32–37 нед беременности назначают комплекс гимнастическихупражнений для исправления тазового предлежания на головное по методу Грищенко И.И., Шулешовой А.Е. или поДиканю И.Ф.
·Попытка наружного профилактического поворота плода на головку на сроке 37–38 нед под контролем УЗИ и сиспользованием b-адреномиметиков.
·Госпитализация на сроке 38–39 нед беременности.
В стационаре:
·Производят дообследование беременной:
- изучение акушерского анамнеза и экстрагенитальной патологии;
- УЗИ - предлежание, биометрия, степень разгибания головки;
- рентгенопельвиметрия (компьютерная томографическая пельвиметрия, магнитно-резонансная пельвиметрия) попоказаниям;
- амниоскопия по показаниям;
- оценка состояния плода (нестрессовый тест и др.);
- оценка готовности организма женщины к родам.
·Определяют прогноз родов и выбор акушерской тактики. В ходе обследования всех беременных разделяют на3 группы по степени риска предстоящих родов для плода (Радзинский В.Е., 2006 г.):
- К группе I относят беременных высокой степени риска (предполагаемая масса плода более 3600 г, сужение таза,гипоксия плода, экстрагенитальные заболевания, влияющие на состояние плода и родовую деятельность,первородящие старше 30 лет и др.). Этим беременным, как правило, выполняют операцию КС в плановом порядке.
- В группу II входят беременные, у которых возможно развитие осложнений в родах. Роды в данной группе должныпроходить под обязательным интенсивным наблюдением (мониторный контроль) состояния родовой деятельности исердцебиения плода. При возникновении осложнений производят операцию КС.
- К группе III относят беременных малой степени риска. Роды у них проводят с обычным наблюдением, хотяприменение мониторного контроля также оправданно.
Максимальное количество полученных по шкале баллов - 26. При сумме баллов 16 и более возможны бережныероды через естественные родовые пути. КС показано, если хотя бы один из внутренних размеров таза оценивают в0 баллов, головка чрезмерно разогнута, масса плода более 4000 г, выражена хроническая гипоксия плода, шейкаматки незрелая.
Данную шкалу (с меньшей прогностической ценностью) можно использовать при отсутствии возможности проведениярентгенопельвиметрии. В этом случае необходимо проводить клиническую оценку таза. Максимум баллов - 14. Присумме баллов 9 и более возможны роды через естественные родовые пути.
Показания к выполнению планового КС у первородящих являются:
·возраст старше 30 лет;
·экстрагенитальные заболевания, требующие выключения потуг;
·выраженное нарушение жирового обмена;
·беременность после ЭКО;
·перенашивание беременности;
·пороки развития внутренних половых органов;
·сужение размеров таза;
·рубец на матке;
·предполагаемая масса плода менее 2000 г или более 3600 г.
Частота КС при тазовом предлежании достигает 80% и более.
ВЕДЕНИЕ РОДОВ
Тактика ведения самопроизвольных родов:
·I период родов:
- мониторный контроль состояния плода, сократительной деятельности матки;
- ведение партограммы;
- своевременное обезболивание и введение спазмолитических препаратов;
- своевременная диагностика осложнений, их коррекция и определение дальнейшей тактики.
·II период родов:
- мониторный контроль;
- вутривенное введение утеротонических средств для профилактики слабости потуг;
- внутривенное введение спазмолитиков;
- рассечение промежности;
- ручное пособие в зависимости от типа тазового предлежания.
После прорезывания ягодиц приступают к оказанию ручного акушерского пособия по Цовьянову. Метод применяютпри родах в чистом ягодичном предлежании. В основе пособия по Цовьянову лежит сохранение нормальногочленорасположения плода, что предупреждает развитие таких серьёзных осложнений, как запрокидывание ручек и
разгибание головки. Нормальное членорасположение достигают тем, что ножки при рождении плода прижимают ктуловищу, не давая тем самым им родиться раньше времени. Кроме того, ножки плода прижимают к грудискрещённые ручки, что предупреждает их запрокидывание. Поскольку на уровне грудной клетки объём туловищавместе со скрещенными ручками и ножками больше, чем объём головки, последняя рождается без затруднений.
При прорезывании ягодиц их захватывают обеими руками так, чтобы большие пальцы легли на прижатые к животубёдра плода, а остальные пальцы - на поверхности крестца. Благодаря такому расположению рук удобноспособствовать физиологическому течению механизма родов - движению рождающегося туловища вверх, по осиродового канала (рис. 52-13, а).
По мере рождения туловища плода врач, держа руки у вульварного кольца, придерживает корпус плода, осторожноприжимая большими пальцами вытянутые ножки к животу, а остальные пальцы перемещая по спинке. Следуетстремиться к тому, чтобы ножки плода не выпали раньше, чем родится плечевой пояс (рис. 52-13, б).

Рис. 52-13. Ручное пособие по Цовьянову при чистом ягодичном предлежании.
а - захватывание туловища плода; б - по мере рождения туловище пропускают между руками.
Следующая после прорезывания ягодиц потуга обычно приводит к быстрому рождению плода до пупочного кольца, азатем и до нижних углов лопаток. В это время поперечник плода переходит в один из косых размеров, а к моментурождения плечевого пояса - в прямой размер выхода. Ягодицы плода необходимо направлять в этот моментнесколько на себя, чтобы облегчить рождение передней ручки. В момент рождения задней ручки плод приподнимают.
Одновременно с рождением задней ручки выпадают ножки плода, из половой щели прорезывается подбородок. Дляпоследующего рождения головки по методу Цовьянова туловище плода приподнимают вверх и постепенноукладывают на живот роженицы.
Рождение головки по Брахту напоминает метод Цовьянова. Дополнительно ассистент производит умеренноедавление на головку плода, чтобы исключить её разгибание.
При затруднённом рождении головка плода может быть выведена по методу Морисо–Левре (рис. 52-14).

Рис. 52-14. Рождение головки по методу Морисо-Левре.
При смешанном ягодичном предлежании ручное пособие оказывают с момента появления из половой щели нижнихуглов лопаток. Далее выполняют классическое ручное пособие при тазовых предлежаниях (освобождение плечевогопояса и освобождение последующей головки плода).
При ножных предлежаниях ножки не расширяют родовые пути настолько, чтобы по ним беспрепятственно прошлиплечевой пояс и головка плода, поэтому высок риск возникновения таких осложнений, как запрокидывание ручек,разгибание головки и ущемление плода в маточном зеве. Единственный способ предотвращения этих осложнений -достижение полного открытия шейки матки к моменту изгнания плечевого пояса и головки. Для этого необходимозадержать рождение ножек до полного открытия шейки матки. С этой целью применяют метод, предложенныйЦовьяновым.
Пособие выполняют следующим способом: стерильной салфеткой покрывают наружные половые органы роженицы иладонной поверхностью правой руки противодействуют преждевременному выпадению ножек из влагалища. Врезультате плод во влагалище «садится на корточки» и ножное предлежание переходит в смешанное ягодичноепредлежание. Происходит сильное раздражение тазового сплетения, в результате чего усиливаются схватки и потуги(рис. 52-15).

Рис. 52-15. Ручное пособие по методу Цовьянова при ножных предлежаниях.
После полного раскрытия маточного зева прекращают оказание ручного пособия, роды ведут как при чистомягодичном предлежании.
Классическое ручное пособие при тазовых предлежаниях (освобождение плечевого пояса и последующей головки)оказывают после рождения туловища до нижних углов лопаток при нарушении физиологического членорасположенияплода. Операцию экстракции плода за тазовый конец при наличии условий целесообразно заменить абдоминальнымродоразрешением из-за высокого риска травмы матери и плода.
Прочитайте:
|
1. Головка подвижна над входом в малый таз, при наружном исследовании она баллотирует.
2. Головка слегка прижата ко входу в малый таз – это значит, что при наружном обследовании она неподвижна, а при влагалищном исследовании она отталкивается.
3. Головка прижата в малый таз – это норма при отсутствии родов у первородящих.
4. Головка малым сегментом во входе в малый таз, меньшая часть головки прошла плоскость входа.
5. Головка большим сегментом во входе в малый таз, большая часть головки прошла плоскость входа.
6. Головка в полости малого таза: а) в широкой части полости таза
б) в узкой части полости таза. 7. Головка в полости выхода.
29. Факторы, обусловл. развитие родов. деят-ти:
Причины наступления родовой деятельности:
· Формирование родовой доминанты (обычно на стороне плаценты).
· Уменьшение массы тела на 800 – 1000 г.
· Изменение тонуса симпатич. и парасимпатической нервной системы.
· Снижение концентрации прогестерона, увеличение концентрации эстрогенов – снятие прогестеронового блока (кот. тормозит спонтанную активность матки). ↓ этого мех-ма способ-ет актив-и сократит. деят-ти.
· Повышение чувствительности матки к сокращающим веществам.
· кол-ва рецепторов к сокращающим в-вам и рецепторов к эстрогенам.
· Увеличение эластич. волокон в шейке матки и снижение коллагеновых
· Увеличение гидрофильности тканей.
· количества БАВ (адреналина, норадреналина, АХ, ПГ, окситоцина)
· У плода наступает созревание надпочечников вырабатываются глюкокортикоиды они попадают в околоплодные воды с мочой плода разрушение лизосом амниона это дает выделение ПГ запуск родов.
ПГ F 2а – плодовый ПГ (энзопрост), синтезируется амнионом.
ПГ Е 2 – материнский, синтезируется децидуальной оболочкой (простин, простенон, «Простин Е» - вагинальный гель, интерцервикальный гель (динопрост, препедил-гель)).
· Соотношение электролитов.
Признаки начала родовой деятельности:
· Регулярные схватки (1 за 10 минут – минимум)
· Структурные изменения ШМ (сглаживание, раскрытие)
· Излитие вод
Родовая доминанта: К концу берем. и началу родов у ♀ наблюд. преобладание пр. торможения в коре ГМ и возбудимости подкорковых стр-р (гипоталямо-гипофизарн., стр-р лимбич. комплекса, СМ). Усиливаются спино-мозговые рефлексы, рефлект. и мышеч. возбуд-ть матки. Отмеч. р-ии на интероцептивные раздражители с шейки матки и ↓ (или отсутсвт.) р-ии на экстероцептивн. раздражители. На фоне подобн. изм-й роль афферентной импульсации от плода, кот. от рецепторов матки поступ. в СМ и далее по tr. spinotalamicus в таламус, гипоталамус, ГМ.
30. Клиническое течение родов. Периоды родов:
Роды осущ. с помощью изгоняющих сил: 1. Схватки. 2. Потуги. Схватки не регулир. Схватка проявл. нисходящ. волной сокращ-я. Схватка характ-ся: 1)Частотой. 2)Продолж-тью. 3) Интенсивностью. Стадии: incrementi -; acme – max напряж-е; decrementi -↓. 2 – 15-20 сек – слабые схватки; 35-40 сек – умеренные; 50-55 – отличные. Промежуток между схватками: в нач.-8-10, потом – 6-8 ® 2-3 мин (отличные по частоте). ↓ 1-2 мин. – гипоксия плода.
Во вр. схватки – 3 пр. -1)Контракция. 2)Ретракция. 3) Дисстракция. После опускания головки на тазовое дно – нач. потуги. Их можно регулировать.
В родах различают 3 периода: 1) Раскрытия; 2) Изгнания; 3) Последовый.
1- от начала регулярных схваток до полного раскрытия маточного зева (d=9-10см). 2- от полного раскрытия маточного зева до изгнания плода. 3- от рождения плода до момента рождения последа.
Оглавление темы "Членорасположение плода (habitus).":1. Членорасположение плода (habitus). Положение плода (situs). Продольное положение. Поперечное положение. Косое положение.
2. Позиция плода (positio). Вид позиции (visus). Первая позиция плода. Вторая позиция плода. Передний вид. Задний вид.
3. Предлежание плода (рrаesentatio). Головное предлежание. Тазовое предлежание. Предлежащая часть.
4. Наружные приемы акушерского исследования (приемы Леопольда). Первый прием Леопольда. Цель и методика исследования (приема).
5. Второй прием наружного акушерского исследования. Второй прием Леопольда. Цель и методика исследования (приема).
6. Третий прием наружного акушерского исследования. Третий прием Леопольда. Цель и методика исследования (приема).
7. Четвертый прием наружного акушерского исследования. Четвертый прием Леопольда. Симптом баллотирования. Цель и методика исследования (приема).
9. Аускультация плода. Выслушивание живота беременной и роженицы. Сердечные тоны плода. Места наилучшего выслушивания сердечных тонов плода.
10. Определение срока беременности. Время первого шевеления плода. День последней менструации.
Степень вставления головки плода в малый таз рекомендуется определять следующим образом. Проникнув при четвертом наружном приеме акушерского исследования пальцами обеих рук возможно глубже в таз и надавливая на головку, производят скользящее по ней движение в направлении к себе.
Рис. 4.21. Затылочное предлежание. Головка над входом в малый таз (пальцы обеих рук могут быть подведены под головку) .При высоком стоянии головки плода , когда она подвижна над входом, можно при наружном исследовании подвести под нее пальцы обеих рук и даже отодвинуть ее от входа (рис. 4.21).
 Рис. 4.22. Затылочное предлежание. Головка во входе в малый таз малым сегментом (пальцы обеих рук, скользящие по головке, расходятся по направлению стрелок)
.
Рис. 4.22. Затылочное предлежание. Головка во входе в малый таз малым сегментом (пальцы обеих рук, скользящие по головке, расходятся по направлению стрелок)
.
Если при этом пальцы рук расходятся, головка находится во входе в малый таз малым сегменто м (рис. 4.22).
 Рис. 4.23. Затылочное предлежание. Головка во входе в малый таз большим сегментом (пальцы обеих рук, скользящие по головке, сходятся по направлению стрелок)
.
Рис. 4.23. Затылочное предлежание. Головка во входе в малый таз большим сегментом (пальцы обеих рук, скользящие по головке, сходятся по направлению стрелок)
.
Если скользящие по головке кисти рук сходятся, то головка либо расположена большим сегментом во входе , либо прошла через вход и опустилась в более глубокие отделы (плоскости) таза (рис. 4.23).
Если же головка плода настолько глубоко проникает в полость малого таза, что полностью выполняет ее, то обычно прощупать головку наружными приемами уже не удается.
Методы определения положения предлежащей части в малом тазу подразделяются на две группы: клинические и инструментальные.
Клинические методы делятся на наружные и внутренние, а инструментальные - по вариантам использованной методики; из них на сегодняшний день апробировано две: механическая и ультразвуковая.
Положение предлежащей части в малом тазу может оцениваться прямым способом: по отношению к плоскостям таза или ее угловому смещению, а также косвенным: по динамике смещения в каудальном направлении противолежащего предлежащей части конца плода.
Клинические методы
Наружными методами называются способы определения положения плода в родовом канале по результатам наружного исследования, т, е. данным пальпации или визуального контроля. К ним относятся следующие приемы или признаки, характеризующие динамику родового процесса.
- Оценка положения предлежащей части в родовом канале производится по наличию ее баллотирования над входом в малый таз или по величине ее сегмента, находящегося над входом в малый таз, а также по уровню расположения шейной борозды над лонным сочленением. На основании этих признаков определяют следующие варианты положения предлежащей части: подвижная над входом в малый таз, прижата к входу в малый таз или вставлена малым сегментом, вставлена большим сегментом, находится в полости малого таза.
- Положение предлежащей части оценивается по доступности нижнего полюса пальпации через промежность (метод Гентера) или через большую половую губу (метод Пискачека). При достижении плода предлежащая часть находится в узкой плоскости малого таза или ниже.
- Расширение ануса во время потуги означает, что предлежащая часть вошла в тесное соприкосновение с тазовым дном и оказывает на него давление.
- Врезывание и прорезывание предлежащей части из половой щели означает, что последняя находится в плоскости выхода.
- Рождение предлежащей части из половых путей указывает на то, что она преодолела родовой канал. Однако в родовом канале, в т. ч. и во входе в малый таз, пока еще находится значительная часть плода. При головном предлежании - это туловище, при тазовом - головка.
- Появление всего плода из половых путей указывает на то, что родовой канал свободен.
Внутренними методами называются способы определения положения плода в родовом канале по результатам внутреннего исследования, которое может быть ректальным и влагалищным. Первая методика в настоящее время в практике обычно не используется в силу своей дефектности (низкая точность, невозможность выполнения амниоскопии, амниотомии, установки датчиков контроля на коже плода, риск обсеменения родовых путей ректальной флорой). Однако в тех случаях, когда она применяется, место предлежащей части определяется по тем же критериям, что и при влагалищном исследовании, т.е. по отношению к условным плоскостям малого таза и анатомическим костным ориентирам.
Существуют два варианта построения оценочных плоскостей для определения положения предлежащей части в малом тазу. Первый вариант распространен на территории бывшего Советского Союза, второй - в дальнем зарубежье.
I вариант
Положение предлежащей части определяется по ее отношению к условным плоскостям малого таза: входа, полости широкой и узкой части, выхода (рис. 1).
Плоскость входа соответствует костной границе малого таза: краям симфиза, лобных (верхневнутренний край), подвздошных (терминальные линии) костей и мыса крестца.
Плоскость широкой части пересекает середины внутренней поверхности симфиза, вертлужных впадин и крестцовой кости (соединение 2 и 3-го позвонка).
Плоскость узкой части проходит по нижнему краю симфиза, седалищным остям, крестцово-копчиковому соединению.
Плоскость выхода имеет следующие ориентиры: нижний край симфиза, седалищные бугры, верхушка копчика. Следует заметить, что в геометрическом плане данная плоскость является не ровной поверхностью, а гранями стереометрического угла.
Для ориентации в малом тазу все отечественные акушеры-гинекологи основываются на алгоритме, предложенном И. Ф. Жорданиа (1950). Однако в лечебныхучреждениях часто используютего в модификациях, взятых из различных изданий без ссылки на первоисточник. Разночтения нередко вызывают существенные проблемы при толковании исходов сложных акушерских ситуаций. Мы приводим оригинал алгоритма в виде блок-схемы (рис. 2).
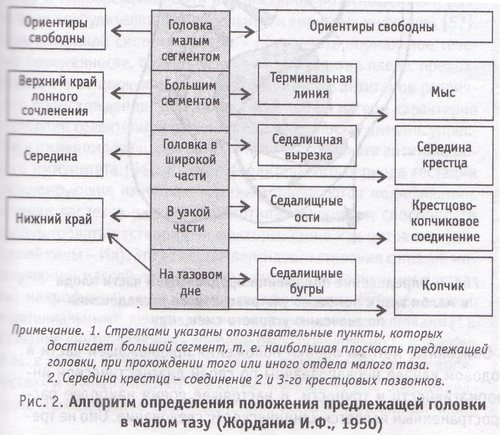
Считается, что предлежащая часть плода достигла той или иной плоскости, если в ней находится плоскость большого сегмента предлежащей части. При этом ведущая точка будет находиться приблизительно на 5 см ниже (каудальнее). Поскольку положение головки оценивается по границе плоскости большого сегмента, то в том случае, когда головка вступила в малый таз лишь малым сегментом, с формальной точки зрения верхний край лонного сочленения, терминальные линии и мыс считаются свободными.
II вариант
Положение предлежащей части плода оценивается по отношению проводной точки к линии, соединяющей седалищные ости (рис. 3). Эта линия принимается за ноль отсчета. Проводная точка, располагающаяся краниальнее, обозначается как «-», а каудальнее - как «+» с указанием расстояния в см (0; ±1; ±2; +3; ±4; ±5 см).

Считается, что предлежащая часть достигла той или иной плоскости, если ее достигла проводная точка, а не линия соприкосновения плоскости большого сегмента предлежащей части, как в предыдущем варианте. Отметка -5 обозначает положение плода, соответствующее определению «головка подвижна над входом в малый таз»; -3 - головка малым сегментом; -1 - большим сегментом; +1 - головка в широкой части; +3 - в узкой части и +5 - на тазовом дне.
Как I, так и второй II допускают большую ошибку определения. Подавляющее большинство людей в силу естественных физиологических ограничений не способно измерять расстояние между кончиками исследующих пальцев и невидимым, а также неощущаемым (этой же или другой рукой) объектом. Кроме того, невозможно позиционирование объектов в пространстве по тактильным ощущениям, если пальпации доступна лишь одна точка этого объекта.
На основании пальпаторных ощущений можно с определенной долей уверенности утверждать, что проводная точка предлежащей головки достигла седалищных остей. Но с такой же уверенностью утверждать, что она находится проксимальнее или дистальнее на 1, 2,3 см или более, нельзя, поскольку в этом случае и проводная точка, и седалищные ости будут находиться на разных уровнях и одновременно не могут быть пальпированы.
В целом проблематично определить положение предлежащей части по ориентирам, уже занятым ею, они просто недоступны пальпации. Поэтому о пространственном положении пояса соприкосновения предлежащей части со стенками таза можно только догадываться. Но подтвердить это пальпацией нельзя, поскольку палец не может быть подведен в место непосредственного контакта предлежащей части и таза.
В процессе влагалищных исследований пространственной ориентации помогают вспомогательные элементы: реальные размеры анатомических ориентиров, кривизна головки, крестцовой впадины и др. Однако они остаются вспомогательными и к измерению отношения не имеют. Поэтому в заключении о положении предлежащей части в малом тазу элемент субъективного восприятия и предшествующего опыта занимает далеко не последнее место.
Кроме двух приведенных вариантов деления полости малого таза на плоскости известны и другие. В частности, в отечественных учебниках по акушерству систематически предлагается делить малый таз на плоскости, параллельные плоскости входа в малый таз. В этом случае первая плоскость (терминальная) проходит по верхнему краю лонного сочленения, границе большого и малого таза, мысу крестца; вторая (главная) - по нижнему краю лонного сочленения; третья (спинальная) - по спинальным отросткам седалищной кости; четвертая (плоскость выхода) - по вершине копчика.
Не обсуждая вопрос о целесообразности именно такого представления контрольных этапов прохождения плода по родовому каналу, можно отметить его уязвимость с точки зрения возможности применения в практической деятельности. Дело в том, что каждая из плоскостей, за исключением первой, проведена через 1 или 2 точки привязки, и поэтому их пространственное положение с математической точки зрения может иметь бесконечное множество вариантов. Отсюда неприемлемость параллельных плоскостей для практической работы.
=================
Вы читаете тему:
Методы определения положения предлежащей части в малом тазу
1. Клинические методы определения положения предлежащей части в малом тазу.
2. Инструментальные методы определения положения предлежащей части в малом тазу .





